Акценти в статията
Белодробна тромбемболия
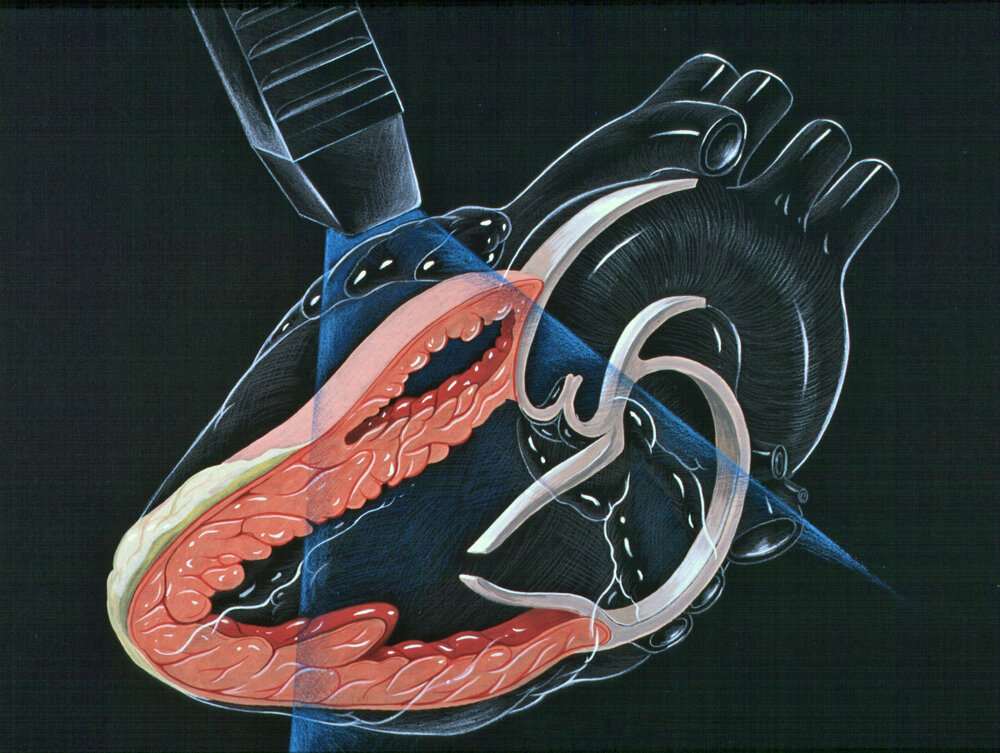
Белодробна тромбемболия е запушване на венозни белодробни съдове, представляващи клонове на белодробната артерия, поради навлизането в тях и последващото им блокиране от емболи, които водят своето начало от дълбокото венозно съдово русло по крайниците, като най-често засегнати са долните крайници. Заболяването е интердисциплинарен проблем, който засяга пулмолози, кардиолози, хирурзи, ортопеди, акушер-гинеколози.
Предразполагащи и рискови фактори за белодробна тромбемболия
Рисковите и предразполагащи фактори, водещи до развитието на тромбоемболична болест, се разделят на три основни групи – високи, средни и нискорискови.
- Към високорисковите спадат – фрактури в долен крайник, ортопедични интервенции като смяна на тазобедрена или колянна става, обширен травматизъм, предходен тромбемболизъм, наранявания в областта на гръбнака.
- Към среднорисковите фактори се причисляват автоимунни заболявания, чести кръвопреливания, лечение на злокачествени заболявания посредством лъче и химиотерапия, карциноми в метастатична фаза, тоест фаза на разсейки, период след раждане, употреба на контрацептиви, които повишават тромбогенните свойства на кръвта – вродените състояния на повишена склонност на кръвта към тромбообразуване или тромбофилии.
- Към нискорисковите фактори се причисляват залежаване (в продължение на 3 или повече дни), напреднала възраст, лапароскопска хирургия, бременност, затлъстяване и разширени повърхностни вени.
Патогенеза и патофизиология на белодробна тромбемболия
Процесът на възникването и развитието на тромби в кръвоносните съдове се нарича тромбогенеза. Последователността й се нарича още и Триада на Вирхов, която включва:
- Увреждане на вътрешния слой на съдовата стена – ендотелна дисфункция;
- Промени в кръвния поток в засегнатия съд – обструкция на кръвния поток, тоест прекъсване или завихряне на кръвта;
- Промени в състава и свойствата на кръвта;
При засягане на половината разклонения на белодробната артерия се повишава белодробното артериално налягане. От една страна се развива анатомично запушване на разклоненията на кръвоносните съдове, а от друга страна – по рефлекторен път, се стига и до вторичен спазъм на същите. Така се развива резистентност на венозните съдове към преминаващата по тях кръв и силно нарастване на съпротивлението при преминаване на кръвта от дясна камера към белодробната артерия с компрометираните й разклонения. Стените на дясната сърдечна камера поначало са тънки и не са пригодени да се съкращават срещу такъв бързо развиващ се процес, затова дясната камера се разширява и отпуска и вторично се развива недостатъчност на трикуспидалната клапа и клиничната картина на остро настъпила десностранна сърдечна недостатъчност.
Организмът по компенсаторен път се опитва да преодолее препятствието от белодробна тромбемболия посредством отделяне на адреналин и норадреналин, което води до повишаване на пулсовата честота, но резултатът е поява на вторични възпалителни отклонения в засегнатия миокард.
Така намалява обемът кръв в малкия кръг на кръвообращението, както и обемът кръв от белите дробове по посока на лявото предсърдие и спад на сърдечния дебит с екстремно ниски стойности на артериалното налягане. Поради бързото развитие на процеса, нерядко се стига до кардиогенен шок и смърт, ако не започне лечение своевременно. Вторично се развива и дихателна недостатъчност, която клинически може да е различно изявена, поради факта, че в белите дробове се конкурират зони незасегнати от процеса и зони, чието кръвоснабдяване е силно компрометирано.
Видове белодробна тромбемболия
- Масивна или кардиална форма – засегнати са над 50% от клоновете на белодробната артерия. Клиничната картина обикновено е много драматична, с постоянно екстремно ниско артериално налягане под 90 mmHg за горна граница и разгърната картина на шок от сърдечен произход. Най-често сърдечната пулсова честота е много висока между 110 и 150 удара в минута. Нерядко при такава драматична картина се налага интубиране на пациента и включване на изкуствена инвазивна белодробна вентилация. Повечето от пациентите с картината на масивен белодробен тромбемболизъм загиват до втория час от началото на емболията. Според статистически данни, честотата на масивната белодробна тромбемболия е около 20% от всичките случаи.
- Субмасивна форма на белодробен тромбемболизъм е тази, при която е засегната поне 30% от площта на клоновете на белодробната артерия. За разлика от масивната форма, тука артериалното налягане обикновено е с нормални стойности и липсва картината на шок. Но същевременно се установява влошената функция на дясна камера. По статистически данни, честотата на субмасивна белодробна тромбемболия е около половината от всичките случаи.
- Малка белодробна тромбемболия е този, при който е засегната под 1/3 от площта на клоновете на белодробната артерия, липсва картината на шок и екстремно ниско артериално налягане, както и липсва засягане на дясна камера от процеса.
- Белодробен инфаркт – рядко срещано усложнение на белодробна тромбемболия, като водеща е гръдната болка със засилване при вдишване. Развива се средно около седмица след острия белодробен тромбоемболизъм, като се съпровожда от втрисане и висока температура.
- Парадоксална тромбемболия се получава при определени вродени сърдечни пороци като междупредсърден дефект, като малки емболи минават през дефекта от дясната към лявата половина на сърцето и преминават в артериалния кръвоток, причинявайки емболии в редица вътрешни органи, като най-често това е мозъкът и води до развитието на исхемичен мозъчен инсулт.
- Нетромботична белодробна тромбемболия се подразделя на въздушен, мастен, амниотичен и при инфекциозен ендокардит на трикуспидалната клапа, което обикновено се наблюдава при наркомани, използващи венозни наркотици. За мастен се касае, когато има обширен травматизъм и счупване на големи кости, като например бедрена кост. За амниотичен – по време на раждане, когато част от околоплодната течност попадне във венозния кръвоток. Клиничната картина е много драматична и е съпроводена от остър респираторен дистрес синдром.
По вида на формата на белодробна тромбемболия се определя и степента на риска за пациента за последваща болнична смърт или такава в рамките на един месец след болничното лечение. Според степента на този риск, пациентите с белодробен тромбемболизъм се разделят на висок, среден и нисък риск.
Тези с висок риск обикновено са с масивен БТЕ и двустранно разположен ембол в двете страни на белодробната артерия. При среден риск, пациентите са със субмасивен емболизъм, а при нисък риск – пациентите обичайно имат малък белодробен тромбемболизъм.
Идеята на груповото разпределение е да се определи кой пациент има нужда от спешно болнично лечение и коя група пациенти могат да се лекуват вкъщи с орални медикаменти. Рискът се уточнява посредством съвкупност от клиниката на пациента, лабораторни и инструментални изследвания. Определянето на риска е предпоставка за избор на оптимално лечение.
Диагностика на тромбоемболична болест
- Лабораторни – изследва се Д-димер, чиято завишена стойност ни показва, че е активирана фибринолитичната система на организма. Но е с ниска специфичност, понеже може да се повиши при редица други болести. Тестът, обаче, е важен, за да се изключи наличието на тромбемболизъм, тъй като нормалните стойности или негативни резултати автоматично изключват диагнозата като вероятна.
- Венозна ехография – визуализират се дълбоките вени на долните крайници, като се визуализира мястото на тромба в съответната вена. Когато венозен тромб, вената не може да се свие при натиск. В някои случаи, обаче, тромб в повърхностните вени не се открива, затова диагностичните методи трябва да се насочат към дълбоките вени на таза. Този тип диагностика има над 90% диагностична точност.
- Компютърна томография – скенер, обикновено с контраст. Визуализира се мястото на ембола в белите дробове, както и зоните с влошено кръвоснабдяване. Дава отлична информация за други придружаващи заболявания на белия дроб и плевра. Също така отговаря на въпроса дали емболът е пресен по системното кръвообращение или се е развил в миналото.
- Ангиография на белодробна артерия и нейните разклонения – пулмоангиография. Преди навлизане на скенерите в практиката, този метод е бил златен стандарт за диагностика. Извършва се под рентгенов контрол с впръскване на контрастно вещество в белодробната артерия и изобразяването й. Дава възможност директно да се измери налягането в нея.
- Ехокардиография няма диагностична стойност при малка белодробна тромбемболия, но играе роля в определянето на риска при субмасивна и масивна форма. Установява се разширение на десни кухини на сърцето, индиректно определяне на налягането в белодробната артерия, изключване или визуализиране на междупредсърден дефект, доказване на тромботични маси в десните кухини.
След щателно снета анамнеза от пациента, преглед и физикален статус, провеждане на електрокардиограма, кръвно-газов анализ и всички необходими диагностични методи, се определя рисковата група на пациента, което определя и последващото лечение.
При висок риск се провежда скенер с контраст, но ако няма възможност за такъв – пулмоангиография. При умерен и нисък риск, се изследва D-dimer, който ако е негативен изключва диагнозата, а при положителен, то тогава се пристъпва към скенер, или друг метод за доказване на белодробен тромбемболизъм.
При пациенти във висок риск, редом с антикоагуланти – разреждащи кръвта медикаменти, може да се пристъпи и към по-агресивна форма на терапия за дефинитивен резултат – фибринолитична, интервенционална, посредством фрагментиране и аспириране на ембола или хирургическо отстраняване. При пациент с умерен или среден риск се започва перорална антикоагулантна терапия, но с пълната готовност за включване на агресивни терапевтици в случай на влошаване в състоянието. Нискорисковите пациенти поначало не изискват задължително болнично лечение, а то се провежда в амбулаторен условия.
Белодробна тромбемболия и лечението й
Целта на периоралните антикоагуланти – разреждащи кръвта медикаменти, имат за цел да блокират съсирването на кръвта, да създадат предпоставки за преждевременно активиране на фибринолитичната система на организма и да предотвратят вторичното разрастване на тромботичните маси, които се срещат при състоянието белодробна тромбемболия.
Могат да се прилагат венозно – хепарин, или като подкожни инжекции – нискомолекулярен хепарин. Дозите се редуцират при хронична бъбречна недостатъчност. Също така – антагонисти на Витамин К – аценокумарол или варфарин. Дозата им се определя на базата на лабораторния показател INR – международно нормализирано съотношение, като терапевтичните стойности трябва да са между 2 и 3. В наши дни се предпочита лечението с таблетната форма на някои от новите препарати – апиксабан, ривароксабан, дабигатран и други, тъй като дозите са строго фиксирани и не изискват редовен лабораторен контрол.
Срокове на антикоагулантната терапия и вторична профилактика след доказан случай на белодробен тромбемболизъм
В началото е венозната антикоагулация за в срок средно между 5 и 7 дни, след което се преминава на продължителна антикоагулация с таблетки през устата. При първи епизод на белодробна тромбемболия, срокът на антикоагулацията е средно между 3 и 6 месеца, при липса на рецидив за това време. Ако има такъв, то срокът се удължава до една година, а при два и повече рецидива – доживотен прием.
При навлизане в ремисия, терапията може да спре. А при наличие на малигнено състояние – доживотна терапия.
Фибринолитичните медикаменти за терапия на белодробна тромбемболия водят до директно разграждане на ембола в белодробната артерия и до клинично подобрение на пациента. Спада налягането в артерията и успоредно се покачва сърдечният дебит. Най-добрите резултати се постигат при започване на терапевтичните мероприятия между 24 и 48 часа от началото на развитие на заболяването.
Противопоказанията за фибринолиза биват абсолютни и относителни. От абсолютните трябва да се отбележат болести на централна нервна система – травми, туморни процеси и инсулт, като исхемичен с давност до 6 месеца, а хеморагичният инсулт – доживотно противопоказание. Други болести като обширни травми, голяма хирургична операция с давност до 3 седмици, кървене от гастро-интестиналния тракт и наличието на активен кръвоизлив.
От съвременните фибринолитици най-широко приложим е алтеплаза. Основен лимитиращ фактор в този тип лечение са мозъчните и други кръвоизливи. Ето защо фибринолиза се прави само при масивен белодробен тромбемболизъм и при пациенти със среден риск, когато няма контраиндикации.
За любопитните:
Тромбоемболична болест обединява две основни диагнози – дълбока венозна тромбоза – ДВТ, и белодробен тромбоемболизъм – БТЕ. Могат да бъдат срещнати и под общото наименование венозен тромбоемболизъм – ВТЕ.
Що се отнася до честота и разпространение – трудно е да се направи реална оценка, понеже белодробна тромбемболия може да протича много завоалирано и скрито, а нерядко и напълно асимптомно, което прави диагностиката й много голямо предизвикателство. В някои случаи дебюта на заболяването може да е изява на внезапна сърдечна смърт – ВСС.
От статистически данни за първите 10 години на настоящия век е имало около 320 000 смъртни случая, асоциирани с венозен тромбемболизъм. От тях 33% са били с диагностицирана белодробна форма на болестта, 60% без предварително поставена диагноза и само 7% са имали такава диагноза преди настъпване на фатален край.
Още за Белодробна тромбемболия – при приятелите ни от Puls.Bg!
Автор: д-р Цанко Стефанов
Още от същата категория:
Сърдечна недостатъчност – патологични промени и диагностика
Сърдечна недостатъчност е клиничен синдром, при който сърцето, поради нарушение на своята систолна и диастолна функция, а в някои случаи и двете, не може да изпомпва достатъчно количество кръв, за да задоволи метаболитните нужди на тъканите в тялото. Хроничната деснокамерна
Сърдечна недостатъчност – 4 етапа на заболяването
Сърдечна недостатъчност е клиничен синдром, при който сърцето, поради нарушение на своята систолна и диастолна функция, а в някои случаи и двете, не може да изпомпва достатъчно количество кръв, за да задоволи метаболитните нужди на тъканите в тялото. Основните причини
Кардиомиопатия: 4 познати на науката вида
Кардиомиопатия – видовете и всички рискове за сърцето Кардиомиопатия – сложен термин, зад който стоят още по-заплетени заболявания, засягащи сърцето. Те са свързани с пряко увреждане на сърдечния мускул с последваща дисфункция. Делят се на дилатативни (с фамилна, вирусна, имунна,